Возникновение и развитие хеликобактерного гастрита
Содержание
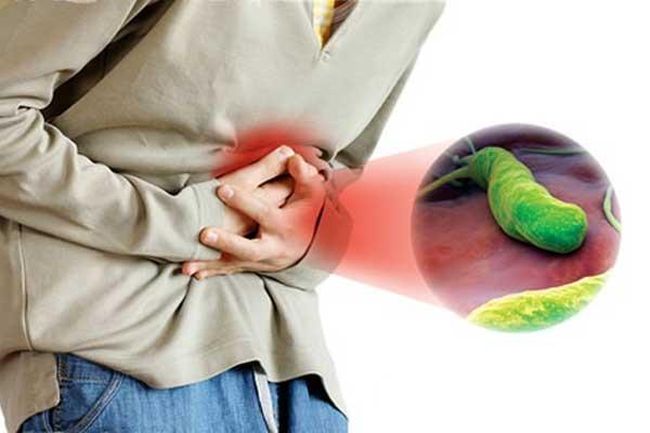
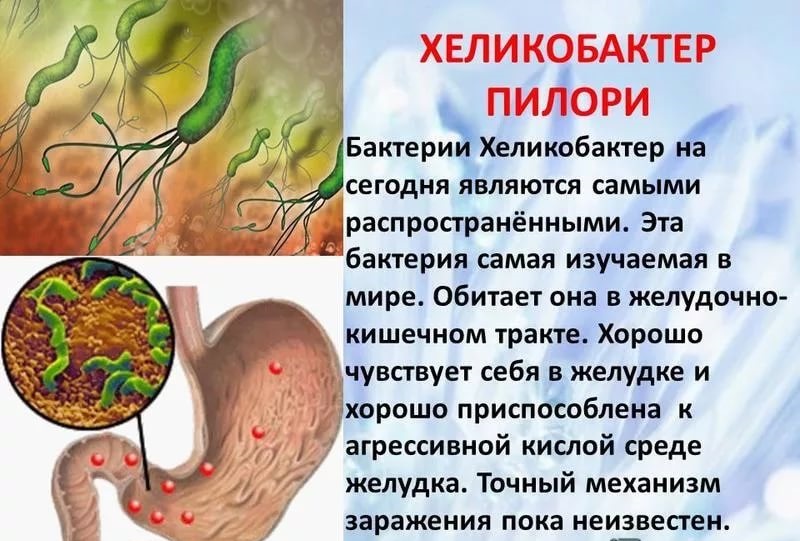
Хеликобактер пилори — спиралевидная грамотрицательная бактерия, которая становится причиной развития хронического гастрита и других заболеваний органов пищеварения. К месту назначения возбудитель попадает со слюной, либо с загрязненной пищей или при использовании медицинских инструментов в случае, если были нарушены условия стерилизации.
Плохая новость для пациентов — заразиться проще простого. Хорошая новость — в распоряжении врачей есть все необходимые средства, для того, чтобы очистить организм от бактерии и навсегда забыть о диагнозе гастрит.
Всемирная организация здравоохранения определяет Helicobakter как канцероген первой группы, который напрямую влияет на частоту развития онкологических заболеваний пищеварительной системы.
Как действует бактерия
В желудке Helicobakter pylori обнаруживает благоприятные условия для существования. Здесь всегда, пусть и не в большом количестве, имеется в наличии мочевина, поступающая из крови. Именно ее бактерия задействует для атак на слизистую органа.
Схема действия:
- Используя особый фермент, бактерия продуцирует аммиак;
- Последний нейтрализует соляную кислоту и готовит условия для дальнейшей атаки;
- При помощи другого фермента разрушает белок и разжижает слизь;
- Helicobakter pylori умело крепится к эпителиальным клеткам слизистой органа;
- Клетки эпителия стремительно гибнут, а бактерия активно занимает весомую часть слизистой.
Так стартует и развивается воспалительный процесс.
Бактерия продолжает производить цитотоксины, приводящие к дальнейшему поражению слизистой оболочки желудка.
Если причина развития патологии некорректно диагностирована и уже имеет место одна из поздних стадий заболевания, пациент рискует возникновением эрозий и более серьезных патологий.
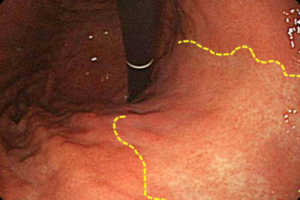
Во многих случаях бактерию обнаруживают на стадии хронического гастрита, когда она успела поразить только антральный отдел. На этом этапе хроническая форма заболевания еще протекает без атрофии, а секреторная функция желудка сохраняется и в некоторых случаях даже повышена. Это происходит благодаря тому, что основная масса секреторных клеток желудка расположена в области тела и дна желудка, а не в области перехода желудка в двенадцатиперстную кишку.
Поражение желудка
Заражение Helicobakter pylori чаще всего происходит в детском возрасте от сверстников или от членов семьи. После инфицирования бактерии требуется достаточно большое количество времени, чтобы существенно нарушить работу желудочно-кишечного тракта. Если антибиотикотерапия не проводилась, то бактерия остается в желудке на протяжении всей жизни.
Поражение желудка и, соответственно, воспалительный процесс проходит в несколько стадий:
- Латентная. Пациент является носителем Helicobakter pylori. Бактерия медленно поражает антральный отдел желудка, но явные симптомы грядущих неприятностей пока отсутствуют. Но в случае обследования слизистой желудка обнаружить возбудителя вполне реально.
- Острая. Возникает редко и речь о ней ведут в случае возникновения таких симптомов, как выраженные боли в области желудка, ощущение тошноты, рвота. Если пациент должным образом не отреагировал на ситуацию, то есть, не обратился к врачу и не прошел обследования, а просто купировал болевые ощущения, заболевание переходит в хроническую стадию.
- Хроническая атрофическая. Когда желудочно-кишечный тракт не самое сильное место в организме пациента, имеют место другие хронические заболевания, у бактерии есть все шансы более оперативно достичь своей цели — запустить атрофический процесс. В первую очередь он возникает в отделе желудка, куда возбудитель попал в первую очередь, то есть в антральный отдел. Постепенно воспаление захватывает весь орган.
Следующая цель Helicobakter pylori — двенадцатиперстная кишка. Все начинается с отека и воспаления, а завершается атрофическим процессом, который шаг за шагом поражает всю поверхность органа. В случае игнорирования проблемы возникает язвенная болезнь.
Именно поэтому при обнаружении Helicobakter pylori крайне важно пройти до конца соответствующий курс лечения. Пациенты должны понимать, что игнорировать проблему попросту опасно.
Хронический гастродуоденит, язвенная болезнь и рак развиваются на фоне уже имеющегося хронического гастрита, ассоциированного с Helicobakter pylori.
Опасные симптомы
Вовремя отреагировать на присутствие возбудителя в организме можно, если научиться распознавать характерные симптомы и вовремя обращаться за квалифицированной медицинской помощью.
На что обратить внимание:
- Выраженные болевые ощущения через один-два часа после еды;
- Головные боли, дающие о себе знать после пробуждения утром;
- Сильное жжение за грудиной;
- Отрыжка с кисловатым привкусом;
- Участившиеся запоры;
- Отсутствие аппетита, сухости во рту, ощущение тошноты;
- Накатывающая после приема пищи тяжесть.
Любой из перечисленных выше симптомов является поводом для визита в больницу и прохождения обследования. При осмотре могут обнаружить дополнительные симптомы: обложенный язык, болезненные ощущения в верхнем отделе живота.
Ученый из Австралии Барри Маршалл, один из исследователей Helicobakter pylori, доказал, что не исключительно стрессы и огрехи в питании, провоцируют развитие желудочных патологий. К этому причастна бактерия. Ради чистоты эксперимента он принял концентрат культуры бактерии. Характерные симптомы гастрита не заставили себя ждать уже спустя пару дней, а за работу ему присудили Нобелевскую премию. А в 1987 году над изучением Helicobakter pylori уже работала команда специалистов в составе специально созданной Европейской группы EHSG. По месту проведения первой согласительной конференции все принятые соглашения теперь называю Маастрихтскими.
Особенности диагностики
Методы диагностики и лечения хеликобактерного гастрита определяют в индивидуальном порядке. В настоящее время при постановке диагноза врачи используют положения консенсуса Маастрихт V. Существуют также рекомендации Британского общества гастроэнтерологов.
Варианты диагностики:
- Уреазный дыхательный тест. Неинвазивный и к настоящему времени наиболее полно изученный. Не рекомендован детям и беременным женщинам.
- Иммуноферментный анализ кала. Эффективен для первичной диагностики.
- Серологические тесты. Полезны при определении повышенного риска развития рака желудка.
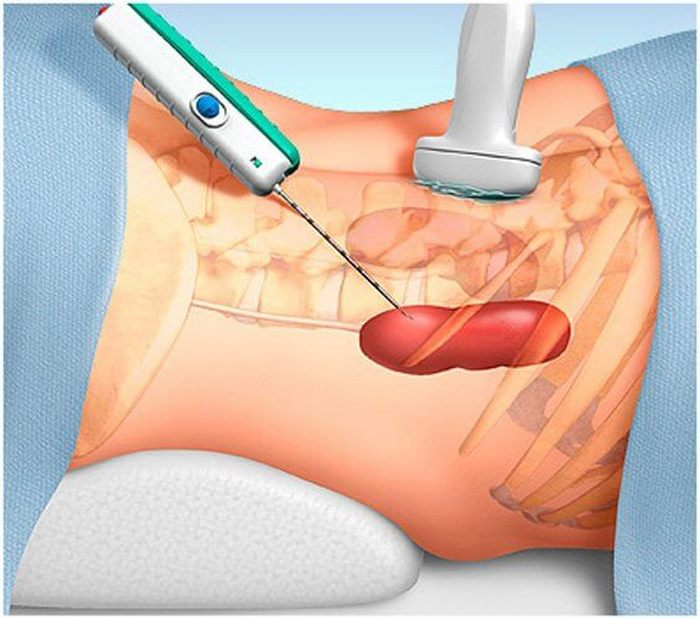
Когда нужно оценить тяжесть хеликобактерного гастрита, понадобится взятие биопсии как минимум на двух участках антрального отдела желудка и такое же количество образцов на теле органа. При соответствующих подозрениях и определения предраковых изменений потребуется дополнительная биопсия из угла желудка.
Лечение
Курс лечения хеликобактерного гастрита подразумевает использование тройной терапии:
- Антибиотик;
- Антимикробный препарат;
- Ингибитор протонного насоса.
Следовать прописанной лечащим врачом схеме лечения пациенту предстоит от одной до двух недель. После уничтожения возбудителя хронический гастрит полностью прекращается. О полном выздоровлении речь идет у подавляющего числа пациентов (более 90%). Риск повторного заражения присутствует не более, чем в 2% случаев.
Самостоятельно «назначать» себе и принимать антибиотики с целью уничтожения Helicobacter pylori категорически запрещено.
Некорректное использование широко распространенных антибактериальных средств уже привело к резкому росту устойчивости Helicobacter pylori к этим препаратам. Последние исследования подтверждают рост резистентности бактерии во всех без исключения регионах, где проводились исследования.
Некоторым пациентам эрадикация и вовсе может быть не показана. К этой категории относят детей в возрасте до 8 лет, поскольку у них еще не сформирован иммунитет. Рекомендация справедлива и для взрослых пациентов в случае, если при наличии бактерии выраженные болевые ощущения не возникли.
Эрадикация (лечебный режим с целью полного уничтожения Helicobakter pylori) однозначно показана пациентам с язвой желудка и двенадцатиперстной кишки. Ряд специалистов перечень заболеваний дополняют еще и атрофическим гастритом, а также с целью снижения риска возникновения рака желудка. По статистике до 90% случаев такой онкопатологии связано именно с Helicobacter pylori.
Схему эрадикации выбирают в зависимости от наличия индивидуальной непереносимости у пациента определенных лекарственных препаратов и чувствительности штаммов Helicobacter pylori к ним.
Питание при хеликобактерном гастрите
Пациентам, у которых диагностировали ассоциированный с Helicobacter pylori гастрит, следует придерживаться индивидуальной диеты, составленной на основании рекомендаций лечащего врача. При повышенной кислотности за основу берут стол №1.
Особенности:
- Из меню исключают продукты с резким вкусом (копченые, соленые, маринованные) и сложные блюда, приготовленные на основе большого количества ингредиентов.
- Пищу принимают часто и небольшими порциями.
- Употребляемые блюда не должны быть слишком холодными или горящими.
- В меню регулярно включают теплое молоко и другие молочные продукты. При непереносимости молоко заменяют слизистыми теплыми супами.
- Вместо крепкого чая и кофе пьют какао, настой шиповника, кисель.
- Способы приготовления пищи: на пару, отваривание, запекание. Жареные блюда полностью исключают.
- В рацион в обязательном порядке включают белки (нежирное мясо) и растительные масла в умеренном количестве.
При пониженной кислотности желудка в основе рациона лежит стол №2, основными составляющими которого являются нежирные мясо и рыба, приготовленные в духовке или отваренные, овощи, фрукты.
Особенности:
- Исключают жирные молочные продукты, цельное молоко и все продукты, вызывающие процесс брожения (свежая сдобная выпечка), жаренные блюда и в панировке.
- Регулярно, но в умеренном количестве следует употреблять сливочное и растительные масла с составе блюд.
- Из рациона полностью исключают шпинат и щавель, белокочанную капусту и редьку, изюм и чернослив.
- Можно пить некислые фруктовые соки, некрепкий чай и кофе с молоком.
- Жаренные и вареные яйца исключают, их заменяют паровыми омлетами.
Все блюда должны быть простыми (состоящими из одного, максимум – двух ингредиентов), которые будут легко и быстро перевариваться.
В период обострений при сильных болях блюда употребляют в протертом виде, супы измельчают при помощи блендера и принимают в виде пюре. Во время лечебного курса и по его окончании пищевой рацион не должен создавать дополнительную нагрузку на пищеварительную систему.